교모세포종(Glioblastoma, 뇌교아종, 뇌교종)은 뇌 조직에 풍부하게 존재하는 신경교세포에서 발생하는 종양으로 전체 뇌종양의 12~15% 정도를 차지한다. 신경교세포는 뇌내 혈관과 신경 사이에 존재하며 중추신경계의 조직을 지지한다. 신경세포의 물질대사에 관여하며, 상해나 염증이 생기면 증식해 세포의 회복을 돕는다.
신경교세포종(neuroblastoma) 중에서 가장 악질인 4등급을 다형성 교모세포종(glioblastoma multiforme, GBM)이라고 하는데 흔히 말하는 교모세포종과 같은 개념이다. 낮은 등급의 신경교세포종(신경아교종, 신경모세포)은 뇌종양의 일종이 아니다. 신경교세포종은 배아 단계에서 게놈이 손상돼 신경계가 망가질 때 발생한다. 15세미만 어린이에서 미국의 경우 매년 750명의 신규 환자가 발생한다. 반면 교모세포종은 성인에게 주로 나타나며 뇌세포의 유사분열이 이뤄진 후에 나타난다.
증상으로 뇌압 상승으로 인한 오심, 간질발작, 구토, 두통 등이 나타날 수 있다. 뇌의 어느 부위를 뇌종양이 압박하느냐에 따라 언어장애(브로카영역), 운동장애(운동영역), 감각이상(감각영역), 인지장애(전두엽), 청각장애(측두엽), 길찾기·피부감각·연산 능력 저하(두정엽), 시각장애(후두엽), 보행장애(소뇌), 발음장애(뇌간) 등이 온다.
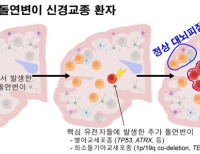
교모세포종의 정확한 원인은 밝혀지지 않았지만 유전적, 환경적 요인과 관련이 있다고 알려져 있다. 바이러스 감염, 방사선 및 발암물질 노출, 면역 결핍 등에 의한 유전자 손상 및 신경섬유종증과 같은 유전성증후군이 원인으로 추정된다. 따라서 방사선 및 위험물질을 취급하는 근로자는 주의해야 하고 30세 이후 갑가지 뇌종양 의심 증상이 나타나면 자기공명영상(MRI)이나 컴퓨터단층촬영(CT)으로 조기진단에 나서야 한다.
교모세포종은 수술로 최대한 종양을 제거하고 방사선치료 및 항암화학요법을 병행해 치료한다. 방사선치료와 항암제 투여를 동시에 진행하기도 하고, 환자 상태에 따라 추후에 항암제만을 투여하거나, 방사선치료 전에 항암요법을 시행하기도 한다.
교모세포종은 다른 종양보다 세포와 조직 사이로 촘촘히 뻗어나가는 성장 및 전이 속도가 빠르다. 교모세포종은 대부분 종양이 원래 생겼던 부분 근처에서 재발하고 다른 주위 뇌조직으로 침투하며 자란다. 또 중추신경계의 다른 부위로 쉽게 전이되기도 해서 5년 생존율은 7%가 안 될 정도로 낮다.
FDA 승인된 치료제는 4종의 항암제와 1가지 치료기구
미국 식품의약국(FDA)가 승인한 고등급 신경아교종(high-grade gliomas, HGG) 치료제로는 4가지 성분의 약물과 1가지 치료장치가 있다.
신규 진단된 HGG에 쓸 수 있는 아스트라제네카의 ‘테모달캡슐’(Temodal 또는 Temodar 성분명 테모졸로미드 Temozolomide, TMZ)와 카무스틴을 웨이퍼 형태의 임플란트(carmustine wafer implant)에 담아 뇌수술 과정에서 절개 부위에 삽입하는 제제, 전자기장 치료기기(tumor treatment fields, TTF) 밖에 없다. 나머지는 모두 재발한 교모세포종을 위한 치료제다.
모든 HGG는 진행성이며 이러한 재발에 대해 확립된 진료표준(SOC)은 없다. 반복된 수술은 증상을 완화시킬 수는 있지만 전체생존기간(OS)을 증가시킨다는 결론은 없다. 메타분석 결과 반복적인 방사선치료가 긍정적 영향을 미친 것으로 나타났지만 확실하게 효능을 입증하려면 무작위 통제시험이 필요하다. 먼저 허가된 순서대로 교모세포종 치료 항암제를 소개한다.
로무스틴(Lomustine, 화학식명 Cloroethylcyclohexylnitrosourea, CCNU)
1976년 FDA가 HGG 치료제로 첫 승인했다. 원개발사는 브리스톨마이어스스큅(BMS)로서 ‘시뉴’(CeeNU)라는 브랜드로 판매했다. 특허가 만료되자 2013년 코르덴파마(CordenPharma)에 매각했고 코르덴은 현재 넥스트소스바이오테크놀로지(NextSource Biotechnology)를 통해 ‘글레오스틴’(Gleostine)이란 이름으로 판매 중이다. 국내서는 한국희귀필수의약품센터에서 ‘메닥로무스틴캡슐’로 소량을 수입해 유통 중이다.
1979년 호흐베르크(Hochberg) 박사팀은 방사선치료와 항암화학요법의 병용치료 OS 중앙값이 11.5개월이라고 보고했다. 로무스틴(CCNU) 또는 카무스틴(Carmustine, bis-chloroethylnitrosourea, BCNU)은 단독으로 또는 다른 화학요법 약물과 병용해 2000년 전까지만 해도 수술 그리고/또는 방사선치료에 이은 SOC의 대명사였다.
현재 CCNU는 재발성 HGG에 대해서만 승인되어 있다. CCNU는 분열 세포에서 DNA와 RNA의 교차(crosslinking)를 유발하는 비특이적 알킬화제(일명 머스타드제제, nitrogen mustard)로서 종양세포에서 세포사멸을 유발한다. CCNU는 6주마다 한 번씩 80~110mg/㎡(체표면적)의 용량으로 경구 투여된다.
일반적인 독성은 자주 발생하며 혈액학적 독성(49.7%)을 포함한다. CCNU는 유럽에서 재발한 교모세포종(GBM)에 대한 SOC이며, 재발 GBM 임상시험에서 위약대조군으로 종종 사용된다. GBM에서 로무스틴의 유효성은 MGMT 촉진자 메틸화(O6-methylguanine DNA methyltransferase(MGMT, DNA 수리 효소) promoter methylation) 환자에서 개선된다.
2017년 윅(Wick) 박사 연구팀은 로무스틴을 로슈의 ‘아바스틴주’(성분명 베바시주맙 Bevacizumab)과 병용할 경우 로무스틴 단독요법 대비 생존 우위를 제공하지 않았다고 결론내렸다. OS는 9.1개월 대 8.6개월, 무진행생존기간(PFS)은 4.2 대 1.5개월의 차이를 보였다.
로무스틴은 FDA가 HGG 치료용 처방으로 승인한 PCV요법(P: procarbazine, C: lomustine, V: vincristine)의 핵심치료제다. 2010년 브라다(Brada) 박사 연구팀은 재발성 HGG 환자에서 PCV와 테모졸로미드(TMZ)를 비교한 결과 OS는 6.7개월 대 7.2개월, PFS는 3.6개월 대 4.7개월로 유의한 차이가 없었고 수치상 오히려 밀렸다. 삶의 질 또는 부작용에서도 유의한 차이가 없다고 결론내렸다. 또 다른 연구는 PCV 치료에서 최소한의 독성과 관찰된 부작용을 보고하지 않았다. PCV 치료법은 로무스틴 단독요법보다 덜 일반적이다.
카무스틴(Carmustine 화학식명 bis-chloroethylnitrosourea, BCNU)
카무스틴은 1977년 FDA에 의해 HGG 치료제로 승인받았다. BMS에서 처음 개발해 생산하다가 현재는 엠큐어파마슈티컬스(Emcure Pharmaceuticals.)가 판권을 이양받아 제조 및 유통 중이다. 국내서는 과거 보령제약이 ‘비아이씨엔유주’로 생산하다가 단종돼 희귀의약품센터에서 관리 중이다.
1978년 워커(Walker) 박사팀은 카무스틴의 OS 중앙값이 11.75개월이라고 보고했다. 이 약은 현재 재발 GBM 치료제로만 승인됐다. 로무스틴과 마찬가지로 BCNU는 DNA와 RNA의 교차를 일으키는 비특이적 알킬화제이다. 또 종양세포에서 글루타티온환원효소와 결합해 변형을 일으킴으로써 세포사멸을 초래한다.
카무스틴은 6주에 한 번씩 150~200mg/㎡ 용량으로 정맥주사한다. 일반적인 독성은 폐 독성(30% 이하), 안구 독성(10% 이상), 골수억제(10% 이상) 등이 있다. 높은 수준의 독성과 더 효과적인 치료제 등장으로 인해 정맥주사하는 불편함까지 갖고 있는 카무스틴은 다른 치료제보다 HGG에 덜 사용되고 있다.
카무스틴 웨이퍼 임플란트(Carmustine Wafer Implant)
카무스틴 웨이퍼 임플란트는 1996년에 FDA가 재발성 HGG, 2003년에 신규 진단된 HGG 치료제로 승인됐다. 국내서는 바이오프로파마슈티컬코리아가 ‘글리아델웨이퍼7.7mg’(Gliadel injection/implant)로 승인받아 생산하다가 2009년 3월 16일 자진취하했다. 생분해성 폴리머(polifeprosan 20)에 카무스틴을 탑재한 웨이퍼(원판)는 직경 약 1.45cm, 두께 1mm로 웨이퍼 당 카무스틴 7.7mg을 함유하고 있다.
원판을 뇌종양 절제술을 한 공간(切除腔, resection cavity)에 수술 중에 끼어 넣어 종양 성장의 지연 또는 중단을 유도한다. 권장용량은 웨이퍼 8개, 총 61.6mg으로 절개강이 좁을 경우 최대한 많은 웨이퍼를 넣는 게 원칙이다. 이같은 웨이퍼는 보다 나은 국소부위 치료효과, 효과의 증강 및 독성 감소를 위해 절제수술 중 절제강에 직접 삽입된다. 일반적인 독성은 심각할 수 있으며 상처 치유 합병증(12%), 두개골내 감염(1~10%), 뇌 부종(1~10%) 등이다.
2003년 웨스트팔(Westphal) 박사팀은 HGG 환자에서 카무스틴 웨이퍼가 OS 중앙값을 크게 개선했지만(11.6개월 대비 13.9개월) PFS(5.9개월 대비 5.9개월)는 개선하지 못했다고 결론지었다. 2008년 10년 동안 GBM 환자를 대상으로 한 연구에서 OS 중앙값이 첫 절제수술 후 13.5개월로 스터프(Stupp) 박사팀의 연구결과보다 약간 나은 것으로 나타났다.
MGMT 촉진자 메틸화를 보이는 70세 이상 환자에서 카무스틴 웨이퍼로 치료한 경우 OS 중앙값은 7.6개월 대 13.5개월로 OS 증가와 상관관계가 있었다.
한 연구에서는 카무스틴 웨이퍼와 TMZ로 병용치료한 환자의 10년 (1997~2006) 치료 성적을 검토한 결과 Stupp 연구진의 카무스틴 단독요법(13.5개월 남짓)보다 상당히 나은 20.7개월의 OS 중앙값과 93%의 PFS6(6개월 시점에서의 무진행생존기간 달성)를 보였다고 보고했다.
카무스틴 웨이퍼 환자 795명을 대상으로 한 19건의 연구를 검토한 브레지(Bregy) 박사팀의 연구는 16.2개월의 평균 OS와 42.7%의 놀라운 합병증 발생률을 보고했다. 따라서 이 약제를 사용하지 않을 것을 권고했다. 게다가 카무스틴 웨이퍼는 상당히 고가이다. 효과가 입증됐음에도 불구하고 이 치료제는 표준치료가 되지 못했다. 고비용, 높은 합병증 발생률, 수술실 요원이 제제를 직접 다뤄야 하는 어려움 등이 원인일 수 있다.
로슈의 ‘아바스틴주’(베바시주맙 Bevacizumab, BVZ)
베바시주맙은 2009년 FDA로부터 재발하는 GBM 치료제로 승인받았다. 이 약은 종양세포의 혈관내피성장인자(VEGF) 단백질와 결합, 이를 억제하는 단일클론항체 표적치료제다. 악성 교모세포종은 특징적으로 VEGF 및 기타 항진 유발 인자의 과발현으로 인한 강력한 혈관신생 억제 능력을 갖고 있다.
베바시주맙은 종양 혈관구조와 혈액 공급을 감소시켜 종양세포의 확산을 늦춘다. 2주에 한 번씩 10mg/kg 용량을 정맥주사로 투여한다. 내약성이 좋은 편이긴 하지만 손상된 VEGF 기능으로 공통적인 독성, 즉 고혈압(5.5~11.4%), 혈전증(3.2~11.9%), 위장천공(1.5~5.4%), 뇌출혈(2~5.3%), 상처 치유 합병증(0.8~3.3%) 등이 나타날 수 있다.
베바시주맙은 단일요법과 이리노테칸(irinotecan)과의 병용요법이 FDA 승인을 얻었다. 베바시주맙과 에토포사이드(etoposide), 카보플라틴(carboplatin) 등과 같은 다수의 세포독성제가 재발성 GBM 관련 임상시험에서 좋은 효과를 보였으나, 공식적으로 FDA가 승인한 것은 아니다.
2014년 길버트(Gilbert) 박사팀은 새로 진단된 GBM에서 베바시주맙+테모졸로미드(BVZ+TMZ) 병용요법을 TMZ 단독요법과 비교했다. BVZ는 OS를 증가시키는데 실패했다(15.7 대 16.1개월). PFS도 증가하지 않았다. 오히려 부작용 증가, 증상 부담 증가, 신경인지 기능 저하, 삶의 질 저하 등만 초래했다.
2018년 아메라퉁가(Ameratunga) 박사팀이 11개 항신생혈관 교모세포종 치료제에 대한 무작위 임상시험을 연구한 결과 항신생혈관제제(주로 베바시주맙)가 화학요법제와 비교해 OS나 PFS를 유의하게 개선하지 않는다고 결론지었다.
더 많은 임상시험에서 1차 치료제로서 유효성 부족이 드러났는데도 교모세포종의 증상성 부종과 방사선 괴사 치료에 계속 사용되고 있다.
원발성 뇌종양은 종종 경막 뇌부종(peritumoral brain edema, PBTE)과 함께 나타나 국소적 증량 효과와 두개골내 압력을 증가시켜 다양한 신경학적 증상을 일으킨다. 2017년 멍(Meng) 박사팀은 베바시주맙이 불응성 뇌부종 환자의 84.74%를 대상으로 치료 다음날 임상 증상을 개선했다고 보고했다. 베바시주맙은 뇌 부종을 줄임으로써 스테로이드 약물 사용과 그에 따른 부작용을 감소시킬 수 있다.
뇌 방사선 괴사(Brain radiation necrosis, BRN)는 방사선치료를 받은 환자의 2.5~24%에서 발생하며 건강한 뇌 조직이 사망하는 증상이다. MRI 영상에서 뇌척수액약화역전회복(Fluid-attenuated inversion recovery, FLAIR, 뇌척수액의 영상값이 제로로 표시되도록 조작한 영상)의 비정상과 T1-가중치 가돌리늄(Gd) 투여 후 대조 조영 영상 비정상은 BRN의 진단 마커이다.
2007년 곤잘레스(Gonzalez) 박사팀은 베바시주맙으로 BRN을 가장 먼저 치료했으며, FLAIR 이상과 T1-가중치 Gd-조영술 영상 이상을 보인 8명 중 8명에게서 유의미한 감소효과를 확인했다. 이후 연구들도 이 결과를 뒷받침했지만, BRN의 비가역성과 재발성에 대한 개선은 추가 연구를 필요로 한다. 유의할 점은 BRN은 MRI에서 검출하기 어렵고 현재로서는 재발과 유사한 진행을 신뢰성 있게 구분할 수 있는 방법이 없다는 점이다.
그러나 전체적으로 검토했을 때 임상의의 보다 명확한 판단을 안내하는 데 도움이 될 수 있는 보조도구가 있다. MRI 분광법(spectroscopy) 및 MRI 관류법(perfusion)은 이런 애매모호함을 구별하는 데 종종 활용돼왔다. FDG-PET(Fluorodeoxyglucose positron emission tomography(불소화데옥시글루코스 양전자방출단층촬영) 및 FET-PET(18-fluoride-fluoro-ethyl-tyrosine positron emission tomography 불소화불소에틸티로신 양전자방출단층촬영)도 BRN을 결정하는 데 유용하게 쓰인다.
아스트라제네카의 ‘테모달캡슐’(테모졸로미드 Temozolomide, TMZ)
고등급 교모세포종의 표준치료(SOC)는 최대한 안전한 외과적 절제에 이어 6주 동안 방사선치료(RT) 및 테모졸로마이드(TMZ) 동시 병행치료, 그 후 6개월 동안 TMZ 추가 치료다. 이 표준치료는 2005년에 치료적 한계 초월을 입증하면서 확립됐다. 전체생존기간과 6개월 시점 무진행생존기간달성률(PFS6)의 증가를 확인했다.
외과적인 절제량(extent of resection, EOR)가 OS의 가장 강력한 예측인자입였다. 잔류 침윤 신경교종 세포는 잘 증식하는 특성을 가져 수술만으로 치료할 수 없다. 방사선 사진에서 볼 수 없는 가시적인 종양 덩어리 이상으로 최대한 절제하되 신경계를 보존하는 게 목표다. 한 연구에 따르면 98% 이상의 EOR이 OS를 크게 향상시킨다. EOR 98% 이상인 환자와 그렇지 않은 환자의 OS 중앙값은 13개월 대 8.8개월로 차이가 났다. 많이 절제할수록 오래살 수 있다는 당연한 얘기다.
그러나 보다 최근의 연구에서는 70% 이상의 EOR이 OS를 통계적으로 유의하게 개선한다는 증거를 보여줬다(14.4개월 대 10.5개월). PFS6 달성률은 83.3% 대 65.5%였다. 대부분의 전절제술에서는 MRI로 관찰된 증강 영상 종양의 95% 이상을 절제하고 있다.
방사선치료는 국소적으로 적용되고 종양세포에 비특이적 파괴를 유발하여 종양세포를 죽인다. 수술 후 뇌교모세포의 DNA 가닥은 빠르게 증식하는 양상을 보이므로 수술 후 RT는 일반적으로 6주 동안 진행된다.
하루 2Gy, 주 5일, 6주에 걸쳐 총 60Gy가 조사된다. 6주간 30회 분할로 총 60Gy를 조사하는 표준치료는 블리헨(Bleehen)의 무작위 대조 임상시험을 바탕으로 1991년 고등급 교모세포종의 표준치료로 확립됐다.
이 임상에서 60Gy는 45Gy(4주(20일) 남짓 20회 분할 치료)와 비교해 전체생존기간(OS)에서 통계적 유의성을 보여줬다(12개월 대 9개월). 60Gy RT의 일반적인 독성으로 중등도~중증의 피로(26%) 및 혈전색전증(5.5%) 등을 보였다. 60Gy를 초과한 RT는 생존시간을 증가시키지 못하는 것으로 나타났다. 방사선 조사량을 줄이거나 치료 횟수를 줄이는 것은 고령층에서 효과면에서 이점이 있는 것으로 확인됐다. 이에 따라 65세 이상 환자에서 15회 분할치료로 40Gy를 조사하는 게 SOC에서 대안으로 허용됐다.
테모졸로미드는 방사선치료와 동시에 시행되는 병용요법제로서 75mg/㎡(체표면적)을 매일 하루 한번씩 1주일간 경구 투여한다. TMZ는 종양에서 세포자살을 유발하는 구아닌의 6번 산소가 메틸화됨으로써 일어나는 DNA 불일치를 수리하는 비특이적 알킬화제다.
일반적인 독성에는 혈소판감소증(12%), 백혈구감소증(7%), 호중구감소증(7%) 등이 있다.
6주간의 RT 및 TMZ 병행 치료 후에는 보조요법으로 TMZ를 6개월(1개월은 4주, 28일)간 하루에 150~200mg/㎡씩 주 5일 투여한다. 6주기(6개월) 이상의 TMZ 투여는 생존율을 증가시키는 것으로 나타나지 않았다. 이같은 일련의 표준요법으로 교모세포종 환자는 일반적으로 진단 후 약 1년 동안 생존했다.
2005년 스터프(Stupp) 박사팀의 무작위 대조임상연구에 따르면 RT +
TMZ 동시 병행요법은 RT 단독요법과 비교해 OS를 유의하게 개선했다(14.6 대 12.1개월). PFS6 달성률도 53.9% 대 36.4%로 이런 결과를 뒷받침했다.