항암치료를 앞둔 환자와 의사에게 필요한 건 가장 잘 듣는 치료제를 선택하는 능력이다. 같은 질병에 같은 약을 투여해도 환자마다 약물반응은 천차만별. 약이 잘 받는 환자가 있는가 하면 오히려 부작용으로 심리적·경제적 고통이 가중되는 환자도 있다.
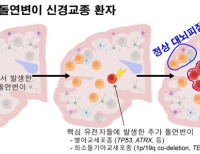
기존 항암치료는 대부분 모든 환자에게 동일한 치료법을 적용했다. 개인 특성을 제대로 적용하지 못해 치료 성공률이 25% 이하로 다른 질병에 비해 낮은 편이다. 암 유전자가 변이할 경우 기존 항암제는 무용지물이 된다. 다른 질환도 마찬가지다. 약의 효과가 50%를 넘지 않는다. 개인의 유전적 차이에 따라 약효가 현저히 달라지기 때문이다. 한 해 국내 의약품 소비 규모를 약 20조원라고 볼 때 이 중 절반 정도인 10조원이 낭비되고 있는 셈이다.
이런 고비용·저효율 문제를 극복하기 위한 ‘맞춤의학’이 새로운 트렌드로 등장했다. 맞춤의학은 개인의 유전자·환경·생물학적 특성에 기반해 최적의 치료법을 선정한다. 개인별 맞춤의학은 같은 환자에게 동일한 약물치료를 하더라도 다른 약물반응이 나타나는 원인 연구에서 시작됐다. 유전적 차이로 체내 효소량, 단백질량 등이 다른 게 악효를 좌우한다는 것을 알게 됐다. 유전자 다양성은 치료제의 효과와 안전성을 예측하기 어렵게 만든다.
2002년 영국 바이오벤처기업 솔렉사와 미국 생명공학기업 454라이프사이언시스 등이 차세대 염기서열 분석(Next Generation Sequencing, NGS)를 개발, 열흘 만에 한 사람의 유전체를 통째로 분석하는 기술을 선보이면서 개인맞춤형치료 시대의 문이 열렸다.
맞춤의료가 가장 먼저 적용된 표적치료제는 환자 개인의 특정 유전자 변이를 타깃으로 설정하고 이로 인해 발생한 암 등 비정상세포나 병적 단백질을 골라 죽이거나 기능을 없앤다. 표적치료제가 지행하는 타깃과 환자의 타깃(바이오마커)이 얼마나 부합하느냐에 따라 치료율 등이 크게 달라질 수 있다.
이런 변이유전자 보유 여부를 확인하고, 그에 맞게 특정 치료제에 적합한 환자군을 선별하는 데 기준을 제시하는 동반진단(Companion Diagnostics, CDx)이 주목을 받고 있다.
미국 FDA, 표적치료제 신약개발 시 동반진단도 병행 권고
최근 신약개발은 바이오기술의 혁신적인 발달에 힘입어 새로운 바이오마커(biomarkers, 생체지표, 생체표지자)를 발굴하고 이를 표적으로 하는 약물을 도출한다. 동시에 약물반응성이 높은 환자를 선별하는 ‘체외동반진단기기(In vitro Companion Diagnostic Devices, IVD CDx)’를 신약과 함께 병행 개발하는 추세를 보이고 있다.
체외동반진단기기는 동반진단에 필요한 장비·시약·분석소프트웨어를 총칭하는 진단시스템을 일컫는다. 특정 치료제에 대해 안전성과 유효성이 입증된 환자군을 선별하는 허가된 진단기술로 개별 환자의 특정 바이오마커 보유 여부를 진단한다.
바이오마커는 단백질, 유전자 등 몸 안의 변화를 읽어내는 지표로서 보통 질병 진단이나 약효 예측 등에 사용된다. 미국 국립보건원(NIH)은 ‘바이오마커란 △정상적인 생물학적 과정 △질병 진행 상황 △치료방법에 대한 약물 반응성을 객관적으로 측정하고 평가할 수 있는 지표’라고 처음 정의했다.
미국 식품의약국(FDA)은 2004년 환자 선별을 위한 바이오마커 중심 연구와 임상시험 도중 동반진단 활용을 권고했다. 2014년에는 신약개발과 동반진단을 의무화하는 가이드라인까지 내놓는 등 동반진단 신약개발을 독려하고 있다. 치료의 과학성과 효율성을 극대화하는 차원에서다.
미국 생명공학기술혁신기구(BIO, Biotechnology Innovation Organization)가 2016년 임상모니터링 서비스업체 바이오메드트래커(BioMedtracker) 데이터로 임상시험 성공률을 분석한 결과, 임상시험에서 동반진단을 활용한 경우 성공 가능성이 3배 이상 높아지고 70%가량 비용 절감이 가능한 것으로 조사됐다.
손주혁 연세암병원 종양내과 교수는 “기존 항암제의 한계를 뛰어넘은 비싼 신약이 속속 출시되면서 약에 따라 높은 효과를 보일 환자를 선별하는 것이 중요해지고 있다”며 “앞으론 신약과 진단키트를 함께 개발하지 않으면 글로벌 시장에서 점유율을 확보하기 어려울 것”이라고 말했다.
환자는 약효 극대화에 부작용 최소, 의사는 진단 간편, 제약사·건보공단은 비용 절감
동반진단은 치료 성공률을 높이는 동시에 사회적 비용까지 절감하는 효과를 올릴 수 있다. 부작용 위험이 높은 환자를 미리 걸러내면 관련 사회적 비용을 원천적으로 차단할 수 있다. 의사는 객관적 자료를 바탕으로 치료 일정을 계획하는 데 도움이 된다. 예컨대 약효가 없을 것으로 예상되면 신속하게 다른 치료법으로 스위치할 수 있다. 또 경험에 의존해 판독하고 진단하던 아날로그 방식에서 벗어나 주관성을 최소화하고 객관성을 극대화한 진단을 내릴 수 있다. 제약회사 입장에선 신약개발 과정에서 환자군 범위 선정이 용이해 개발의 위험성이나 비용을 낮출 수 있으며 개발 기간도 줄어든다. 건강보험공단이나 정부로선 고령화 시대를 맞아 의료비 부담이 늘어나는 마당에 무의미하게 지출되는 의료비가 줄어드니 반가운 일이다. 현재 이뤄지는 주요 동반진단에 대해 알아본다.
허셉테스트 이후 출시 활발 … 국내서도 엘로티닙·오시머티닙 처방 관련 진단키트 개발
미국에서 최초로 허가받은 동반진단기기는 한국로슈의 유방암치료제 ‘허셉틴주’(성분명 트라스트주맙, Trastzumab) 사용 환자를 선별하는 데 쓰이는 미국 애질런트(Agilent)의 ‘허셉테스트(HercepTest)’다.
비소세포폐암(NSCLC) 분야의 항 PD-L1 면역항암제 라이벌로 꼽히는 한국MSD의 ‘키트루다주’(Keytruda 성분명 펨브롤리주맙, Pembrolizumab)와 한국BMS의 ‘옵디보주’(opdivo 성분명 니볼루맙, Nivolumab)는 동반진단 키트를 묶음으로 사용하는 대표적인 치료제다.
이들 약은 면역세포인 T세포 표면에 존재하는 PD-1 단백질 발현을 억제해 암세포의 PD-L1 수용체와 결합하는 것을 막는다. 이로써 T세포 공격을 회피하려는 암세포의 방패막이 사라지면 면역세포 활성화가 유지돼 암을 치료하는 기전이다. 암세포의 표면에 있는 단백질인 PD-L1, PD-L2가 T세포의 표면에 있는 단백질인 PD-1과 결합하면 T세포는 암세포를 공격하지 못한다.
2017년 미국 식품의약국(FDA)이 키트루다를 세계 최초로 종양 부위와 관계없이 특정 바이오마커인 MSI-H(MicroSatellite Instability High)나 dMMR(MisMatch Repair Deficiency)에 처방 가능한 항암제로 승인하면서 동반진단의 중요성이 더 커졌다. 키트루다는 발매 당시 말기 흑색종을 앓고 있던 지미 카터(Jimmy Carter) 전 미국대통령이 맞고 완치된 약으로 유명하다.
국내에서는 2017년 8월부터 비소세포폐암 2차 치료제로 보험급여가 적용됐다. 같은 해 식품의약안전처가 키트루다 처방 시 사용하는 미국 다코노스아메리카(Dako North America.Inc.)의 ‘PD-L1 IHC 22C3 pharmDx’를 국내 최초의 동반진단의료기기로 승인하면서 CDx가 본격 도입됐다.
옵디보주는 다코노스아메리카의 ‘IHC 28-8 pharmDx’ 또는 벤타나 메디컬 시스템(Ventana Medical Systems)의 ‘VENTANA PD-L1(SP263)Assay’ 키트 두 종류를 활용하도록 허가 받았다. 이들 동반진단 키트로 급여기준인 PD-L1 발현율을 측정해 치료제 적용여부를 결정하게 된다.
옵디보주와 키트루다주는 PD-L1 발현율이 일정 수준 이상인 비소세포폐암 환자에게 급여 적용된다. 키트루다는 IHC 22C3 pharmDx 검사 결과 발현율 50% 이상, 옵디보는 ‘IHC 28-8 pharmDx 검사’나 ‘VENTANA PD-L1(SP263) Assay 검사’ 결과 10% 이상인 환자가 해당된다.
EGFR 유전자에 관여하는 표적치료제인 한국로슈 ‘타쎄바정’(성분명 엘로티닙, Erlotinib)과 아스트라제네카의 ‘타그리소정’(오시머티닙, Osimertinib)에도 동반진단기기가 활용된다. 이들 약물은 티로신키나제억제제(EGFR TKI)로 세포 안에서 작용하는 소분자 약물로 EGFR에 있는 티로신인산화효소 도메인에 결합해 활성화를 멈춘다.
타쎄바는 대표적인 1세대 약물로 2004년 미국 식품의약국(FDA)으로부터 허가를 받았으며 비소세포암과 췌장암 치료제로 사용되고 있다. 2016년 FDA는 EGFR T790M 변이 양성 비소세포폐암에 대한 혈액 기반 동반진단 검사법으로 로슈의 ‘코바스 EGFR변이 검사v2(cobas EGFR Mutation Test v2)’를 허가했다. 피검사를 통해 비소세포폐암에서 EGFR 유전자 변이를 감지할 수 있다. 이 변이는 NSCLC 환자의 10~20%에서 존재하며 검사를 통해 타쎄바로 효과를 볼 수 있는 환자를 가려내는 데 도움을 준다.
타쎄바는 복용 초기엔 환자들이 잘 반응하지만 1년 정도 시간이 경과함에 따라 환자의 60%에서 종양의 크기가 커지거나 전이가 일어나는 등 암이 더 진행되기도 한다. 이 때 대안으로 쓸 수 있는 약물이 타그리소다.
3세대 약물 타그리소는 2017년에 FDA 승인을 받았다. EGFR 변이 양성 비소세포폐암 중 EGFR T790M 돌연변이가 나타난 환자의 1차 치료제로 사용된다. 타그리소 역시 ‘코바스 EGFR 변이 검사v2(cobas EGFR Mutation Test v2)’가 동반진단으로 사용된다.
국내 기업도 동반진단기기를 개발 및 출시하고 있다. 국내 첫 폐암 동반진단기기인 젠큐릭스의 ‘진스웰 디디이지에프알 뮤테이션 테스트(GenesWell ddEGFR Mutation Test)’는 타세바와 타그리소정에 사용하는 폐암 동반진단기기로 시판허가를 받았다. 진스웰은 환자의 종양으로 유전자를 분석하는 방식으로 2018년 신의료기술로 인정받았다. 전체 폐암의 80%를 차지하는 비소세포성 폐암에 적용하며 45종의 유전자 돌연변이를 검출한다. 이 진단키트에 적용된 ‘드랍렛 디지털 종합효소연쇄반응(DDPCR) 기법은 극소량의 DNA로 검사결과를 확인할 수 있다.
유전자진단 전문기업 파나진의 ‘파나뮤타이퍼 R EGFR(PANA Mutyper R EGFR) 진단키트’는 작년 10월 타쎄바·타그리소 처방을 위한 식약처 3등급 동반진단 의료기기 품목허가를 받았다. 이 진단키트는 폐암 환자의 조직·혈액 검체를 대상으로 47개 EGFR 유전자 돌연변이(exon 18, 19, 20, 21)를 정성 검출한다. 파나뮤타이퍼는 결과를 3시간 이내, 코바스는 4시간 이내에 각각 확인할 수 있다.
비소세포폐암, 요로상피암 치료제로 쓰이는 한국로슈의 면역항암제 ‘티쎈트릭주’(성분명 아테졸리주맙, Atezolizumab)는 종양과 면역세포를 동시에 진단하기 위해 VENTANA PD-L1(SP142)를 사용하고 있다.
티쎈트릭은 PD-L1 발현 비율(TC2/3 또는 IC2/3)이 5% 이상인 양성 비소세포폐암 환자의 2차 치료, PD-L1 발현 양성(발현 비율 IC2/3)인 국소 진행성 또는 전이성 요로상피암에만 제한적으로 급여가 적용돼왔다. 그러나 작년 7월 급여 조건에서 PD-L1 발현율 조항이 삭제되면서 3B기 이상 비소세포폐암 및 국소 진행성·전이성 요로상피암의 2차 이상 치료 시 PD-L1 발현율에 관계없이 급여 혜택을 누릴 수 있게 됐다.
미리어드제네틱스(Myriad Genetics)의 ‘myChoice CDx’는 백금민감성 상동재조합결핍(Homologous Recombination Deficiency, HRD) 상태를 결정하는 동반진단기기다. 작년 10월 한국다케다제약의 난소암 치료제 ‘제줄라캡슐’(성분명 니라파립, Niraparib)에 적합한 진행성 난소암 환자를 확인할 동반진단기기로 FDA에서 승인받았다. 제줄라는 BRCA 변이 여부와 관계없이 사용할 수 있는 최초의 PARP 억제제다. 국내에서는 2019년 12월 1일자로 보험급여가 적용됐다.
같은 PARP억제제 가운데 아스트라제네카의 난소암·유방암치료제인 ‘린파자캡슐’(Lynparza 성분명 올라파립, olaparib), 화이자의 재발성 난소암 치료제인 ‘탈제나’(Talzenna 성분명 탈라조파립, talazoparib), 애브비의 벨리파립(veliparib·개발 중단) 등은 미리어드제네틱스의 ‘BRACAnalysis’를 동반진단으로 활용하고 있다.
유전체분석 및 진단키트 전문기업인 시선바이오머티리얼스의 보조 동반진단키트 ‘유톱 MSI 디텍션 키트’(U-TOP MSI Detection Kit)는 대장암 위암 자궁내막암 난소암에 대해 진단 적응증을 인정받았다. 종양세포에서 특이적으로 나타나는 염색체 이상인 현미부수체 불안정성(Microsatellite Instability, MSI)을 검사해 종양을 선별한다. MSI 현상은 대장암, 위암, 자궁내막암, 난소암, 췌장암, 담도암 외에도 폐암, 방광암, 전립선암 등 다양한 고형암에서 관찰돼 진단지표로 활용성이 넓다.