대형병원 환자쏠림 현상을 개선하기 위해 정부가 추진하고 있는 의료기관 기능재정립 정책이 약발을 얻고 있는 것으로 나타났다.보건복지부는 약국 본인부담 차등제 추진효과를 중간 분석한 결과 상급종합병원과 종합병원의 외래환자 및 내원일수는 감소하고, 의원과 병원은 증가했다고 22일 밝혔다.
약국 본인부담 차등제는 2011년 10월 1일부터 시행 중이며 감기 결막염 등 가벼운 질환과 고혈압 당뇨병 관절염 등 만성질환 등 총 52개 질환으로 상급종합병원(대학병원)과 종합병원을 이용하면 본인이 부담하는 약값이 각각 50%, 40%로 병원과 의원을 이용할 때의 본인부담(30%)보다 높게 책정한 제도다.
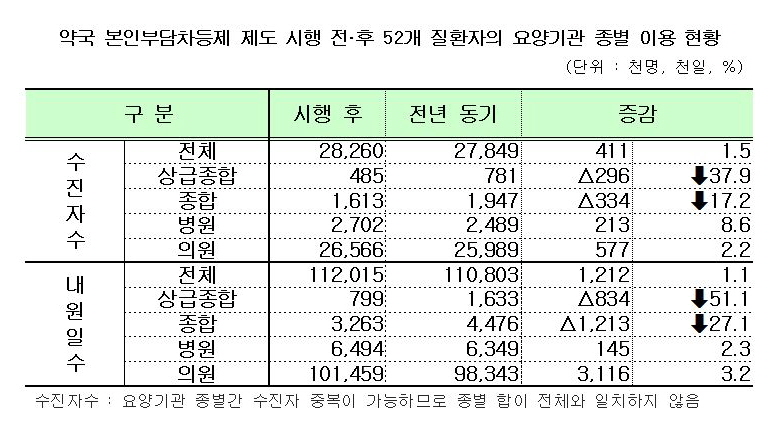
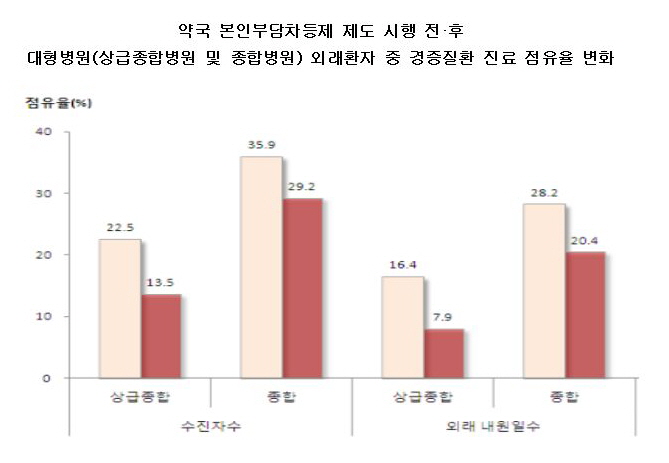
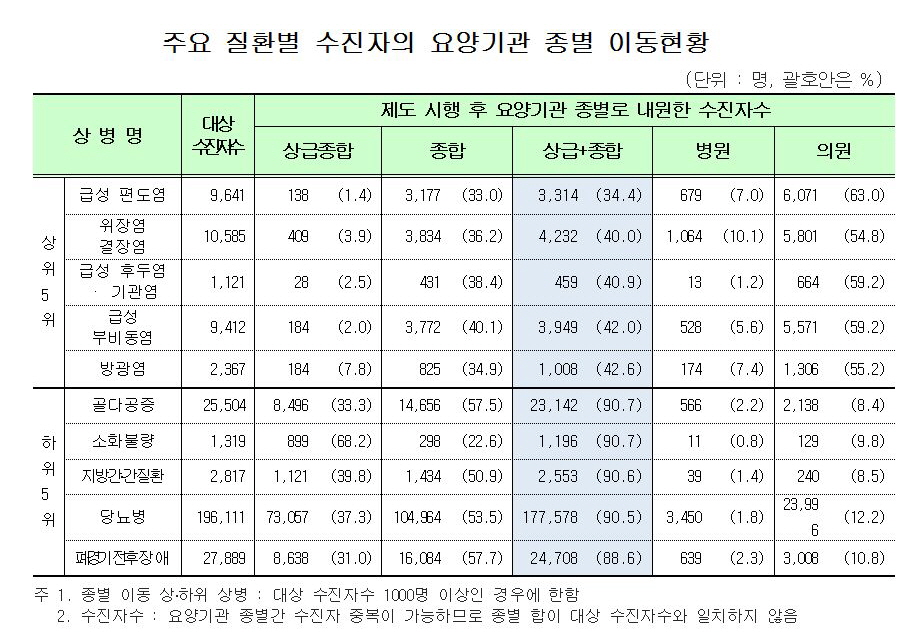
복지부는 52개 질환을 대상으로 제도시행 전(2010년 10월~2011년 2월)과 제도시행 후(2011년 10월~2012년 2월) 각각 5개월간의 진료실적을 비교 분석한 결과 상급종합병원의 경증질환 외래환자 수는 전년동기 78만1000명에서 제도 시행후 48만5000명으로 37.9%(29만6000명) 감소했다고 밝혔다. 내원일수도 같은 기간 163만3000일에서 제도 시행후 79만 9000일로 51.1%(83만4000일) 감소했다. 또 전체 외래진료 중 경증질환 외래환자 점유율은 9.0%, 내원일수는 8.5% 줄었다.
종합병원의 경증질환 외래환자수도 제도 시행전 194만7000명에서 시행후 161만3000명으로 17.2%(33만4000명), 내원일수도 447만6000일에서 326만3000일로 27.1%(121만3000일)가 감소했다. 또 전체 외래진료 중 경증질환 외래환자 점유율은 6.7%, 내원일수는 7.8% 감소했다.
반면 병원, 의원의 경증질환 외래환자수는 248만9000명에서 270만2000명으로 21만3000명(8.6%), 2598만9000명에서 2656만6000명으로 57만7000명(2.2%) 증가했다. 내원일수는 각각 14만5000일(병원), 311만6000일(의원) 증가했다.
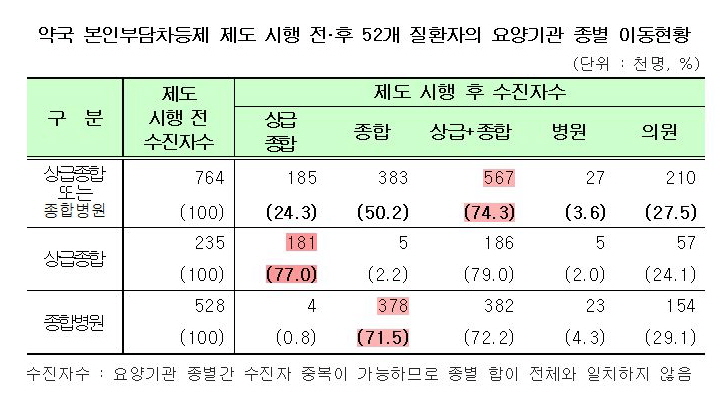
이런 경향은 제도 시행 전에 대형병원만 이용했던 환자만 별도 분석해도 비슷하게 나타났다. 복지부는 제도시행 전 상급종합병원이나 종합병원만 내원했던 환자 76만4000명을 별도 조사한 결과 25.7%가 의원과 병원으로 이동한 것으로 분석됐다고 설명했다.
상급종합병원만 내원한 환자 23만5000명 중 제도시행 후에도 상급종합병원을 이용한 환자는 77%로 23%가 감소했다. 종합병원만 내원한 환자 52만8000명 중 제도시행 후 종합병원을 이용한 환자는 71.5%로 28.5% 감소했다.
질환별로는 52개 질환 중 급성편도염 환자가 가장 많이 이동했다. 다음으로 위장염 및 결장염, 급성후두염 및 기관염, 급성 부비동염(축농증), 방광염 순이었다. 이동이 가장 적은 질환은 골다공증이었고 소화불량, 지방간 및 간질환, 당뇨병, 폐경기전후장애 순으로 분석됐다.
복지부 관계자는 “제도시행 후 단기간에 상당한 효과가 있는 것으로 분석됐지만 세부적 시행내용에 대해서는 현장과 전문가 의견에 귀 기울여 제도를 계속 발전시켜 나갈 계획”이라며 “약국 본인부담 차등제는 시행 당시 논란이 있었던 당뇨병 등에 대한 추가분석과 전문가 협의체 논의 등을 통해 제도개선의 필요성을 검토 중”이라고 설명했다.
☞용어설명
의료기관 기능 재정립
의료기관 기능 재정립은 환자의 의료자원의 대형병원 쏠림을 해소하고, 의원급 의료기관의 경영이 위축됨으로써 의료체계의 기반이 흔들리는 것을 막기 위해 정부가 내놓은 보건의료전달체계 리모델링 정책이다.
보건복지부가 2011년 3월 17일 ‘의료기관 기능 재정립기본계획’을 발표했다. 대형병원 환자쏠림 현상 등 기형적인 의료시스템이 고착화되면서 의료자원의 효율성이 떨어지고 건강보험재정이 불합리하게 낭비되는 문제점을 개선하기 위해 마련된 제도다.
국내 의료시스템은 1990년대 중반부터 1차,2차,3차 의료기관으로 분류되는 의료전달체계가 사실상 붕괴되고 권역별 이용 의료기관 제한이 풀리면서 10여년 넘게 퇴행적으로 변화돼왔다. 이 때문에 44개 상급종합병원(대학병원)의 진료비 비중은 2005년 19.8%에서 2010년 22.1%로 늘어난 반면 같은 기간 의원급(2만7469개) 진료비 비중은 37.3%에서 29.7%로 감소했다. 또 이 제도 시행 중 상급종합병원의 진료비 수입 중 외래진료비가 37%를 차지했고, 외래진료 대상의 약 3분의 1이 경증질환이었다. 또 과잉 검사 및 영상진단으로 인해 그 비용이 2005년 3조3000억원 수준에서 2010년 6조6000억원 수준으로 두배로 껑충 뛰었다.
웬만하면 병원을 찾는 잘못된 국민의식과 의사들의 과다진료로 의료비 지출이 늘고 있다. 2007년 기준 국민 1인당 연간 외래진료 건수는 한국이 11.8건으로 OECD평균(6.8건)보다 훨씬 높고 미국(3.8건)의 3배를 웃돈다. 의사 1인당 연간 진료건수는 한국이 7000건 이상으로 OECD평균인 2500건보다 월등히 높다.
이로 인해 2010년 건강보험재정은 1조3000억원의 적자가 났고 지난해에는 약가 및 진료수가 인하 등에 힘입어 일시적으로 6000억원 이상 흑자가 났다. 하지만 고령인구 증가로 노인의료비가 크게 늘어나면서 적자 위험은 상존하고 있다. 건강보험료는 2010년에 4.9%,2011년에 5.9%, 올해는 2.8%씩 각각 인상됐다.
이같은 배경에서 복지부는 지난해 6월 의료기관 종별 표준 업무를 고시해 의원은 외래환자 진료,병원(30병상 이상) 및 종합병원(100병상 이상)은 입원환자 진료,상급종합병원(대학병원)은 중증·희귀·난치성 질환 치료 중심으로 기능을 분담하도록 재조정을 유도하고 있다.
의료기관 기능 재정립에 따라 시행되고 있는 정책이 의원급 만성질환관리제(선택의원 지정제), 약제비본인부담금 차등제, 중소병원의 전문·특화병원 또는 지역거점병원 유도, 상급종합병원의 연구중심병원 육성(희귀·난치성 질환 치료법 개발), 대형병원 중환자실 및 응급실 진료수가 인상, 전공의(인턴·레지던트) 수련기간 단축, 과잉병상 해소(병상수급평가제), 의료장비 노후도에 따른 수가차등화 및 퇴출유도 등이다.
정책방향의 골자는 의원의 외래진료 수가와 병원의 입원치료 수가는 올리되 의원의 입원치료 수가와 병원의 외래진료 수가는 내리는 것이었다. 대형병원은 중환자실,응급실 등의 진료수가를 높여줘 중증 질환자의 진료환경 개선이 이뤄지도록 유도한다. 또 경증환자의 대형병원 외래진료 이용 문턱을 높이기 위해 감기 고혈압 등 52개 다빈도 경증질환 또는 만성질환을 선정해 이들 질환으로 상급종합병원을 찾을 경우 약제비의 환자 본인부담률을 과거 30%에서 50%로 올렸다. 병원급은 30%에서 40%로 인상됐다. 반대로 만성질환관리제를 성실히 수행하는 의원을 이용하면 본인부담률 인하 또는 정액할인 등의 혜택을 받게 된다.