5년 생존율이 7%에 불과한 뇌종양의 일종인 교모세포종은 노보큐어(Novocure)가 2000년 이후 개발해온 신개념 ‘종양전기장치료(Tumor treatment fields, TTFields)’가 이뤄지고 있다.
이 기기는 2011년 미국 식품의약국(FDA)으로부터 재발성 교모세포종(GBM) 치료기기로 첫 승인됐다. 화학요법제인 아스트라제네카의 ‘테모달캡슐’(테모졸로미드 Temozolomide, TMZ) 투여와 함께 병행하면 전체생존기간(OS)이 18.2개월로 나타나 단독 화학요법(12.1개월) 대비 6개월 더 살았다는 임상결과를 바탕으로 허가가 이뤄졌다.
TTField는 교모세포종에서 두피를 면도로 드러나게 한 뒤 그 위에 부착하는 휴대용 치료기기다. 종양세포의 체세포분열을 방해하는 저강도(1~3V/cm), 중간 주파수(200kHz) 교류 전기장을 두피를 통해 뇌로 전달한다. 일반적인 독성으로는 피부 독성(43%)과 발작(7%)이 가장 흔하다.
2015년에 발표된 스터프(Stupp) 박사팀의 연구에 따르면 GBM 환자에 대해 TTFields+TMZ 병용요법을 TMZ 단독요법과 비교했을 때 전체생존기간(OS)은 20.5개월 대 15.6개월로 우위를 보였다. 무진행생존기간(PFS)도 7.1개월 대 4.2개월로 크게 개선됐다. 후속 연구들도 이런 결과를 뒷받침했다. 한 연구는 6개월 시점의 무진행생존기간(PFS6)이 56%대 37%로 개선됐음을 입증했다.
2015년엔 신규 진단된 GBM 치료기기로 적응증이 확장됐다.
앞서 2004년 TTFields는 중피종에서 릴리의 ‘알림타주’(Alimta 성분명 페메트렉시드 Pemetrexed) 및 백금착제(시스플라틴 또는 카보플라틴)을 병용하는 요법이 1차 치료제로 승인받았다. 2019년 5월엔 TTFields 단독요법이 흉막중피종 2차 치료제가 됐다.
이런 유효성에도 불구하고 교모세포종 환자와 의사들은 유용성에 중등도 정도의 공감만 하고 있다. 스터프 박사팀을 비롯한 후속 연구진은 전기장치료가 표준요법(SOC)의 일부가 되어야 한다고 주장했다. 세계 유수의 뇌종양 전문가들 사이에 회의가 열렸다. 그들은 생존기간의 한계적 유익성, 비싼 비용, 환자의 불편함 때문에 TTFields를 SOC에 추가하지 않기로 결정했다.
국내서는 백선하 서울대병원 신경외과 교수, 김재용 분당서울대병원 신경외과 교수팀이 TTFields+테모졸로미드 병용치료 국제 임상시험에 일원으로 참가했으며 환자의 생존기간을 연장한다는 내용으로 2018년 2월 발표한 바 있다.
수술 중 조영제로 허가된 5-아미노레불린산
5-아미노레불린산(.5-Aminolevulinic Acid, 5-ALA)은 2017년 FDA가 승인한 수술 중 사용 영상제다. 수술 전 형광유도수술(a fluorescence-guided surgery, FGS)을 통해 악성 교종 조직을 수술 중 시각화할 수 있다.
5-ALA를 경구 투여하면 프로토포르피린IX(protoporphyrin IX)로 대사돼 형광을 유발한다. 2006년 스터머(Stummer) 박사팀은 고등급 교모세포종(HGG) 환자의 수술에서 기존 백색광 대비 5-ALA 사용한 형광유도법이 완전 대조도 증강 종양 절제(complete contrast-enhancing tumor resection) 정도에서 65% 대 36%로 우위를 보였다고 밝혔다. 또 PFS6 달성률도 41% 대 21.1%로 유의성 있게 증가시켰다고 결론내렸다.
추가 연구는 기존 백색광 미세 수술보다 5-ALA 형광유도수술이 더 완전한 절제와 더 나은 치료결과를 제시했다. 약 3시간의 짧은 반감기와 과도한 절제가 5-ALA 형광유도수술의 잠재적 부작용이다. 5-ALA는 잠재적으로 인접한 비 종양 뇌에서 일부 형광을 나타낼 수 있으므로 과도한 절제가 이뤄질 수 있음을 신경외과 의사는 명심해야 한다.
반면 초한계절제(supra marginal resection, 조영제 대조 증강 부위를 포함한 뇌 조직의 최소 1cm 제거)가 생존 편익을 추가할 수 있다는 강력한 데이터가 있다. 신경외과의가 최대한 안전한 절제술(최소 절제)에 집중하는 것은 매우 중요하지만, 일부 상황에서는 초한계절제(공격적인 절제)가 필요할 수 있다. 하지만 뭐가 옳은지는 아직 충분히 증명되지 않은 상태이며 현재 수술법에서 표준치료의 기준은 없다.
현재 5-ALA FGS는 널리 쓰이지 않는다. 종양세포를 직접 죽이지는 않지만 일부는 절제량(extent of resection, EOR)을 더 늘릴 수 있어 이론적으로 OS를 개선할 수 있다. 그러나 5-ALA를 사용하면 OS가 개선되는 게 가시적이지만 데이터가 결정적이지는 않다. 그래서 현재는 신경외과 수술실에서 활용되는 수많은 외과용 부속품 중 하나로 남아 있다.
교모세포종 치료제의 미래 … PD-1억제제·CTLA-4 억제제 임상 중
현재 FDA가 승인한 HGG 치료제의 대다수는 비특이적이며 한계가 있는 생존 혜택을 제공한다. HGG 치료에는 외과적 절제 외에 다른 변형적인 추가 사항이 없다. 수술 대상이 아닌 환자들은 좋은 선택권이 없다.
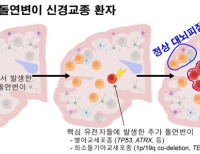
하지만 유전체 시대의 도래가 희망을 가져왔다. 개별 환자의 교모세포종 유전체를 지도화하고 세밀하게 각 종양분자의 특징을 설명하는 게 가능해졌다. 종양학 분야에서 빠르게 커져가는 특이적 표적치료제들의 종류는 더 나은 효능과 낮은 독성을 보여줄 수 있는 잠재력을 갖고 있다.
다수의 표적치료제를 HGG에서 평가할 수 있지만 생존기간이 12~18개월로 제한된 극소수의 환자를 가진 질병의 특성상 연구가 순조롭지 않다. 대부분의 임상시험은 연령, 빈약한 KPS(Karnofsky Performance Status, 생존가능성을 반영하는 기능적 장애지표, 낮을수록 위중함) 지수, 환자의 유전자 분자 프로파일, 부수적 시험 등의 요인에 의해 연구 참가자를 제한하게 만든다.
2005~2016년에 GBM 환자의 8~11%만이 임상시험에 등록한 게 그 증거다. GBM 임상시험 기간 중앙값은 3년에서 4년 사이였다. 이 기간 58%가 2상 데이터를 집계했음에도 불구하고 유효성 데이터를 확보한 임상은 8개 중 1개에 불과했다.
따라서 비효율적인 치료법을 조기에 배제하고(예컨대 적응형(adaptive) 임상시험을 통해), 임상시험 참가자를 더 잘 모집하는 게(예컨대 덜 제한적인 등록을 통해) GBM에 대한 보다 효과적인 치료법을 찾는 데 도움이 될 수 있다. 신종코로나바이러스감염증(COVID-19, 코로나19) 대유행 기간에 초고속으로 출시된 관련 백신과 치료제가 충분히 이같은 교모세포종 관련 임상시험의 어려움을 해결하고 더 나은 성과를 올릴 수 있음을 입증해준다.
HGG를 치료하기 위해 많은 요법이 연구되고 테스트되고 있다. 예컨대 종양융해(oncolytic) 바이러스 치료를 위해 유전자 재조합 소아마비 바이러스를 사용하는 것은 잠재적 유효성을 보여줬다.
2018년 데자르댕(Desjardins) 박사팀은 재발성 GBM 환자에 대한 무작위 임상시험에서 재조합 비병원성 소아마비-라이노바이러스 키메라(poliovirus Sabin type-Rhinovirus/Poliovirus Chimera PV1, PVSRIPO, PVS-RIPO)의 종양내(intratumoral) 투여가 역사적 대조군(historical controls, 과거 환자를 기준으로 설정한 대조군)에 비해 24개월차 및 36개월차 전제생존기간 달성률을 제공했다고 결론내렸다.
PVSRIPO 투여군의 24개월과 36개월 차 OS 달성 비율은 모두 21%여서 고원(plateau)을 이뤘다. 즉 24개월 이후 36개월까지 사망자가 나타나지 않았다. 이는 점차 지속적으로 OS 비율이 감소하는 역사적 대조군에 비해 PVSRIPO가 잠재적인 치료법이 될 수 있음을 암시한다. PVSRIPO 요법은 현재 HGG 치료제로 FDA 승인을 받지 않았지만 향후 장기 생존에 도움이 될 수 있을 것으로 기대된다. 임상적 중요성을 추가로 입증하기 위해서는 더 큰 규모의 다기관 임상연구가 필요하다.
FDA는 PVS-RIPO의 뇌종양(교모세포종) 환자에 대한 임상시험을 승인, 2012년 5월부터 5명의 뇌종양 환자가 치료를 받았다. 놀랍게도 PVS-RIPO는 가능한 가장 높은 용량(100억 개의 감염성 바이러스 입자)에서도 독성 부작용이 전혀 없었다. 2016년 5월엔 FDA로부터 교모세포종의 혁신치료제로 지정받았다.
교모세포종에서 진행 중인 다양한 차세대 치료제 및 백신, 종양용해바이러스제. 출처 바이오메디신 저
BMS의 CTLA-4 억제제 ‘여보이주’(Yervoy 성분명 이필리무맙 Ipilimumab)과 아스트라제네카(AZ)의 CTLA-4 억제제인 트레멜리무맙(tremelimumab)은 T세포 매개 면역반응 억제를 방지하는 유사한 단일클론항체이다. 이들 의약품 역시 교모세포종 임상시험을 진행 중이다.
형질전환성장인자-베타(Transforming growth factor-beta, TGF-β)는 세포 증식에 관여하는 사이토카인이다. 임상연구에서 악성 교종 조직에서 과도하게 TGF-β가 발현함을 발견했다. 이에 교모세포종양을 타깃으로하는 다수의 TGF-β 표적치료제가 임상시험 중이다.
또 펩타이드 기반 백신과 거대세포바이러스(CMV) 유래 펩타이드·백신 등이 HGG 환자들을 대상으로 임상 중이다.
1969년 미국에서 승인된 오래된 약인 ‘마툴란캡슐’(Matulane 성분명 프로카바진 procarbazine, 국내서는 나툴란캡슐, 한국희귀의약품센터 관리)도 드물게 쓰인다. 호지킨림프종 및 뇌종양 치료에 쓰는 화학요법제다. 호지킨림프종에선 클로르메틴(chlormethine), 빈크리스틴(vincristine), 프레드니손(prednisone) 등과 병용한다. 뇌종양(GBM)에선 로무스틴(Lomustine, 화학식명 Cloroethylcyclohexylnitrosourea, CCNU), 빈크리스틴과 함께 투여된다.
표적치료제 및 면역항암제로 좋은 효과 나와야 수명연장 기대
현재 HGG의 표준치료는 최대 안전 외과적 절제술이며, 이어서 6주 동안 방사선치료(RT)와 테모졸로미드(TMZ)를 병행한 후 보조요법으로 6개월 동안 TMZ를 투여한다.
이 치료기준은 OS와 PFS6이 소폭 증가되는 것을 입증해 2005년에 확립됐다. 로무스틴 경구약, 카무스틴(Carmustine 화학식명 bis-chloroethylnitrosourea, BCNU) 정맥주사제, 카무스틴 함유 웨이퍼 임플란트(Carmustine Wafer Implant), 로슈의 ‘아바스틴주’(베바시주맙 Bevacizumab, BVZ)와 여러 바이오시밀러들, 전기장 치료기기 TTFields는 현재 주로 재발성 HGG 및 증상 치료에 사용되는 FDA 승인 치료제이다.
로무스틴, TTFields, 카무스틴 웨이퍼 임플란트만이 신규 진단된 교모세포종 치료제로 승인돼 쓰이고 있다. 기존 SOC 대비 OS와 PFS6를 개선한 사례는 TTFields가 유일하다.
현재 FDA가 승인한 치료법은 아주 제한적인 생존기간 연장 등의 효과를 제공하고 있다. 이에 표적항암제나 면역항암제 등의 임상시험을 통해 환자들의 선택권이 넓어진다면 HGG에서 효능이 향상되고 독성이 낮아지는 항암요법을 기대할 수 있다.